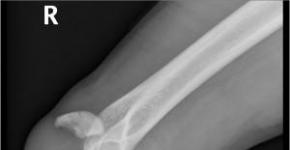
Диафизарный перелом. В = Клиновидный перелом
Кость бедра является самой объемной трубчатой костью скелета. Мышечная масса вокруг нее, также наиболее массивная из всех групп. Перелом диафиза бедренной кости, зачастую происходит со смещением. Это объяснимо особым мышечным креплением. Кость бедра похожа на цилиндр, который изгибается вперед и наружу. У каждого человека различные особенности строения тела, что влияет на размеры этого изгиба.
Возможные причины
Сломать бедренную кость, может только чрезмерная травмирующая сила, носящая механический характер. Она может быть прямой, либо непрямой.
При прямой, активное воздействие приходится именно на бедренный отдел. Это может спровоцировать осколочные, двойные, либо поперечные переломы диафиза.
Каким он будет, зависит от диаметра и формы предмета, нанесшего травму, а также продолжительности воздействия им на область бедра. При непрямом воздействии, травму получает проксимальный и дистальный изгибы кости бедра.
Переломы диафиза бедра чаще всего встречаются у пациентов младшей возрастной категории: дети, подростки и молодые люди.
Причинами таких повреждений могут стать:
- прямой или непрямой удар;
- падение;
- сдавление;
- неестественная ротация конечности;
- сгибание кости;
- огнестрельное ранение;
- авария;
- спортивная травма.
Подобные переломы опасны своими последствиями, так как цена многих из них затрагивает жизнь человека. В результате повреждения бедра могут затрагиваться нервные пучки, крупные кровеносные сосуды, мышечные связки.
Наиболее опасными последствиями являются:
- изменение длины и формы конечности, и, как результат, хромота;
- значительная потеря крови;
- травматический шок;
- нарушение чувствительности конечности;
- нарушение двигательной способности;
- жировая эмболия;
- застойная пневмония.
Как видим, при переломах бедра не исключается наступление инвалидности и даже летального исхода.
Локализация и виды
Переломы бедренной кости происходят на любом уровне фрагмента. Поэтому переломы принято классифицировать.
Классификация переломов бедра по АО
Переломы проксимального отдела бедренной кости (переломы верхней трети бедра). Диафизарные переломы бедра (переломы средней трети бедренной кости, включающие перелом диафиза бедра). Перелом дистального отдела бедренной кости (повреждения нижней трети кости).
По механизму травмирования различают:
- Перелом бедра со смещением.
- Открытый перелом бедра.
- Закрытые переломы бедренной кости.
- Атипичные переломы бедренной кости.
- Оскольчатый перелом бедра.
- Субкапитальные переломы бедренной кости.
- Патологические переломы бедра.
- Гиперпротезивные переломы бедренной кости.
- Перипротезивные переломы бедра.
- Импрессионные переломы.
- Компрессионные переломы.
- Латеральные переломы.
1. Переломы проксимального отдела бедренной кости с поперечной линией слома.2. Косые оскольчатые переломы бедренной кости.3. Винтообразные переломы.
Переломы верхнего конца бедренной кости
Подвертельный перелом
Бедренная кость при подвертальном переломе часто травмируется у молодых людей. Повреждение случается из-за сильного удара или падения. При этом различают спиральные, оскольчатые переломы. Клинические проявления характеризуются болью и припухлостью в месте тазобедренного сустава. Также боль может быть в верхнем отделе бедренной кости.
Оказывают первую неотложную помощь необходимо быстро. Она заключается в иммобилизации конечности с использованием шины.
Также показано использование анальгетиков, льда для купирования боли и уменьшения отека. При подвертальном переломе возможны серьезные осложнения в виде возможного венозного тромбоза у пациентов с эмболией.
Также может развиться остеомиелит после перенесенной операции. Иногда обломки в этом отделе не срастаются, что причиняют множество неудобств и приводят к парализации конечности.
Межвертельный перелом
Это внекапсульное деформирование кости бедра. Обычно, такие повреждения случаются у людей 66–76 лет. Женщины с патологией сталкиваются чаще.
Диафизарный перелом можно классифицировать зависимо от того, на каком уровне была травмирована костная ткань. Каждый вид имеет свои характеристики, которые специалисты берут во внимание, проводя выбор методики восстановления поврежденной кости.
Разновидности диафизарного перелома:
- Повреждение верхней трети диафиза. Такая травма ягодичных, и подвздошно-поясничных мышц, приводит к продвижению проксимального отломка наружу. Параллельно этому процессу, приводящие мышцы двигают вовнутрь и вверх отломок, находящийся дальше от центра;
- Травма средней трети диафиза. Такая разновидность перелома приводит к смещению центрального проксимального конца кости наружу, а дистального - внутрь. Если кость будет сломана на границе средней и нижней третей, то смещение костных концов происходит наоборот;
- Повреждение нижней трети диафиза. Эта разновидность перелома опасна тем, что повышается вероятность сжимания пучка сосудов и нервов, а также травмы артерии, которая находится под коленом, при сокращении икроножной мышцы. Такая картина приводит к смещению костного отломка.
Переломами диафиза femur считаются повреждения костной ткани на участке от подвертельной сверху и до надмыщелковой зоны снизу. По сути, это тело бедра, его прямой участок.
Переломы диафиза классифицируются на такие виды:
- верхней, средней и нижней трети;
- поперечные, косые, винтообразные;
- открытые и закрытые;
- оскольчатые;
- двойные;
- клинообразные, сегментарные, мультифрагментарные;
- неполные;
- простые и сложные;
- сочетанные травмы;
- со смещение и без.
Чаще всего отломки femur подвергаются смещению, что может спровоцировать сопутствующие повреждения тканей. Определить точное расположение и тип перелома, а также степень его тяжести и стратегию дальнейшего лечения может только врач. В любом случае необходимо как можно скорее обратиться за профессиональной медицинской помощью.
Симптомы
Перелом бедренной кости всегда вызывает непереносимую боль, избавиться от которой можно только с помощью лекарственных препаратов. Симптомы при переломе бедренной кости проявляются по-разному.
При повреждении шейки бедренной кости признаками перелома являются боли в тазу, а также в области паха. Как только человек пытается сделать какое-либо движение, боль усиливается.
Также присутствует отек тканей на месте травмирования. Кровоподтеки при этом не отмечаются.
При травмировании вертальной области бедра, клинические проявления характеризуются сильной болью, которую невозможно терпеть. При попытках пропальпировать ногу, боль становится невыносимой.
Также для этого вида повреждения характерны припухлость и кровоизлияние в суставной мешок.
При повреждении тела и нижней части бедра часто диагностируется смещение. Лечение таких повреждений длительное. При этом можно видеть, что одна нога короче другой. Открытые переломы сопровождаются сильной кровопотерей.
Диафизарному перелому бедренной кости, характерна такая сопутствующая симптоматика:
- острые болезненные ощущения;
- присутствие отеков в районе поражения;
- наблюдается большая кровопотеря вследствие кровоизлияния;
- проблемы с двигательной активностью;
- гемартроз;
- деформация конечности;
- проблемы при попытках подняться на травмированную ногу, сделать упор на нее.
Появление острых болей, особенно при открытом переломе диафиза, может спровоцировать шок.
Пострадавший становится бледным, у него снижается давление, становится чаще пульс.
Со смещением
Перелом диафиза со смещением определить не сложно. У пострадавшего присутствует такая симптоматика:
- чрезмерная болезненность, которая становится ярко выраженной при прощупывании;
- утрата двигательной активности, и деформация травмированной ноги;
- дистальная область ноги ротируется наружу;
- появление при пальпации патологической подвижности в районе бедра.
При травмировании нижней трети, нужно обратить внимание на цвет кожных покров ступни, голенища, а также вести контроль показателей пульса в районе артерий под коленом, и с тыльной стороны стопы, измерять температуру.
Незамедлительно обратиться к врачу нужно, если кожа стала бледной, пульс в вышеперечисленных районах перестал прощупываться, боль становится невыносимой, ступни и пальцы перестают чувствовать, не двигаются.
Без смещения и поднадкостничные переломы
Когда отсутствует смещение, либо человек получил поднадкостничный перелом, провести диагностику без помощи квалифицированного врача сложно. Пострадавший не может полноценно двигать травмированной ногой, чувствует ярко выраженные боли при прощупывании, либо попытках надавить на пятку.
Отличить диафизарный перелом кости бедра от обычного ушиба в том, что после ушиба болезненные ощущения присутствуют только в области удара, а при переломе – отдают во всем бедре. Окончательная диагностика диафизарных переломов, проводится путем рентгеновского обследования.
Для того чтобы определить наличие повреждения бедра при подобной локализации, человеку необязательно владеть профессиональными знаниями и навыками. Диагностировать диафизарный перелом достаточно просто благодаря проявлению специфических признаков.
Клиническая диагностика диафизарных переломов бедренной кости со смещением труда не составляет.
Отмечаются боль, потеря активной функции и деформация конечности, ротация дистальной части конечности наружу так, что внешний край стопы лежит на кровати.
Пальпация вызывает резкое обострение боли на высоте деформации и патологическую подвижность на месте деформации.
При переломах в нижней трети необходимо обращать внимание на цвет кожи стопы, голени, проверять наличие пульса на подколенной артерии, тыльной артерии стопы, температуру дистальных участков конечности.
Бледность кожного покрова, отсутствие пульса на тыльной артерии стопы и подколенной артерии, резкая боль, нарастающая в дистальных участках конечности, а позже – нарушение чувствительности с потерей движений стоишь, пальцев, указывает на нарушение кровообращения, то есть на повреждение подколенной артерии.
Диагностика
Переломы бедренной кости очень опасны. Специалист проводит осмотр и опрос пострадавшего.
Во время осмотра доктор обращает внимание на признаки перелома. Выделяют абсолютные (обнаружена деформация бедра, крепитация костей, подвижность ноги нарушена, одна нога короче другой) и относительные (болезненные ощущения в место слома, симптом осевой нагрузки, гематома на месте травмы, нарушения функции ноги), исходя из которых, врач определяется с видом диагностирования.
При переломе диафиза бедренной кости информативными методами диагностики, которые позволяют определить наличие перелома, являются рентгеновские снимки. Рентгенограмму выполняют в двух проекциях. Также может быть назначена КТ и МРТ.
Лечение
Перелом бедренной кости требует неотложной помощи и квалифицированного лечения. Терапия повреждения определяется тяжестью травмирования. Поэтому, переломы бедра без смещения лечатся консервативным методом. Целью лечения повреждения бедра является сопоставление смещенных обломков, а также их фиксация и дальнейшая реабилитация.
При закрытых переломах без смещения место повреждения обезболивают, затем накладывают гипсовую лонгету (бандаж, кокситную повязку). Если произошло смещение, рана открытая, выполняют футлярную блокаду. В качестве обезболивающего при переломе бедра используют раствор Новокаина.
Лечение переломов бедренной кости со смещением требует репозиции обломков и, чаще всего, оперативного вмешательства, во время которого и проводят сопоставление смещенных фрагментов. Так как лечить сломанное бедро консервативным способом часто не удается из-за множественных повреждений.
Это же касается и внутрисуставных переломов дистального отдела бедренной кости. При этом могут назначить скелетное вытяжение, после чего, ношение гипса.
Постановка диагноза. Первые 2 месяца проводят скелетное вытяжение при переломе бедренной кости. Проведение массажа в указанный период. После вытяжки показана ходьба на костылях. Через четыре месяца костыли убирают, и больному необходимо учится ходить самостоятельно. Через шесть месяцев, если лечение успешное – пациент восстанавливает утраченные функции ноги.
Но если этого не произошло, и травма требует немедленного оперативного вмешательства, проводят операцию с фиксацией обломков.
Произошел перелом бедренной кости со смещением и повреждением сосудов и тканей. Произошел закрытый оскольчатый перелом, который осложнен изолированным кровотечением в область суставного мешка. Консервативное лечение перелома бедренной кости не дало положительного результата или костные фрагменты при этом срослись неправильно.
В зависимости от того, был получен закрытый перелом диафиза, или открытый, а также от района его локализации, наличия смещения, и других возможных осложнений, определяют, какое лечение будет максимально эффективным. Курсовая терапия подбирается индивидуально для каждого пациента, опираясь на результаты диагностических процедур, проведенных ранее.
Без смещения
Зачастую, при таких переломах диафиза, специалисты используют консервативные методы лечения. Иммобилизация конечности, которая была травмирована, проводится обязательно. Для этого используют гипсовую повязку. Терапия длится в среднем два-два с половиной месяца. Точные сроки индивидуальны, и зависят от множества факторов.
Переломы с поперечной и зазубрено поперечной плоскостью
Такой перелом диафиза бедра, лечат при помощи консервативной терапии. Костные отломки соединяют вручную, после иммобилизовав ногу.
Если имеются некоторые сопутствующие заболевания, либо пострадавший уже пожилого возраста, долгое обездвижение конечности может нанести вред. Им проводится процедура остеосинтеза переломов диафиза, с применением аппаратов фиксации извне.
Зачастую, врачи предпочитают проводить репозицию с использованием внутрикостного гвоздя. Она проводится с минимальным вмешательством, однако показатели ее результативности достаточно высоки.
Со смещением отломков
Диафизарная травма бедренной кости, полученная со смещением, относится к серьезным клиническим случаям. Репозиция противопоказана при косых и винтовых повреждениях, а также нехватки внедрения мягких тканей между костями. Такого рода травмы лечат, используя скелетное вытяжение. Специалисты могут порекомендовать применение специальных аппаратов, которые фиксируют конечность снаружи.
Со смещением и интерпозицией
Терапия таких переломов диафиза проводится при помощи хирургического вмешательства. Хирурги вручную проводят сопоставление отломков костей, после чего, применяют методы внутрикостного остеосинтеза, либо используют пластину, которую устанавливают на дистальный фрагмент, после чего проводят репозицию.
Остеосинтез проводят при помощи специальных стержней, с рассверливанием канала или без, с проксимальным и дистальным блокированием. Выполнение закрытого остеосинтеза при диафизарных травмах кости бедра, может потребовать больше времени, чем в ситуации с открытым остеосинтезом.
Для предотвращения негативных последствий необходимо как можно скорее доставить пострадавшего в больницу. Диагностика производится травматологом посредством осмотра и прощупывания поврежденной конечности. Для более точного определения типа и степени сложности перелома назначается рентгенологическое обследование, а в некоторых случаях – и томография.
Такие травмы требуют продолжительного комплексного лечения. Консервативная терапия применяется в тех случаях, когда состояние здоровья пациента не позволяет производить хирургические вмешательства либо при несложных повреждениях.
На первых этапах лечения при отсутствии смещения, например, при неполном переломе, накладывается гипсовая повязка. Если имеется смещение, для восстановления правильной формы и длины конечности требуется скелетное вытяжение.
Его суть заключается в фиксации специальными спицами отломка бедра, чаще в области над мыщелком и бугристости большеберцовой кости. Конечность укладывается на шину Белера, а к фиксаторам подводятся утяжелители. В среднем их вес составляет 8 - 12 кг.
По мере сращивания кости можно сокращать силу противодействия для мышц конечности, уменьшая вес груза. Через несколько недель пациента переводят на кожное вытяжение и надевают на ногу ортез или гипсовую повязку.
Также на протяжении курса лечения пациенту назначается прием обезболивающих и противовоспалительных препаратов, антибиотиков и витаминов. Точный перечень медикаментов назначается лечащим врачом.
Хирургические методы
Так как перелом диафиза часто сопровождается осложнениями и смещениями, может потребоваться проведение операции. Целью хирургического вмешательства является остеосинтез с параллельным восстановлением целостности сосудов и мягких тканей.
Для соединения диафизарных фрагментов могут применяться костные фиксаторы (штифт, пластины, гвозди и винты), а также наружные приспособления. Довольно часто применяется интрамедуллярный ретроградный метод остеосинтеза с внутрикостным введением штифта, который остается навсегда в конечности пациента.
Его вбивают в заранее подготовленное отверстие в костномозговом канале, а конец со стороны введения в вертельную ямку фиксируется винтами.
После завершения репозиции и остеосинтеза рану зашивают, соединяя послойно мягкие ткани и сосуды. Дополнительно устанавливается дренаж, минимум на 1 сутки. Дальнейшее лечение производится в стационаре, пока состояние пациента не стабилизируется.
Диафизарные переломы бедренной кости без смещения и переломы по типу зеленой ветки у детей лечат консервативно с помощью иммобилизации конечности кокситной гипсовой повязкой.
Переломы с поперечной и зазубрено-поперечной плоскостью
Такие переломы после закрытого сопоставления отломков не имеют тенденции к вторичному смещению, лечат консервативно с помощью одномоментного закрытого сопоставления отломков и иммобилизации кокситной гипсовой повязкой.
У пострадавших пожилого возраста, которые в тяжелой гипсовой повязке не в силах ходить с помощью костылей, кроме того, имеют противопоказания для гипсовой иммобилизации вследствие сопутствующих заболеваний и изменений в жизненно важных органах, методом выбора является остеосинтез с помощью аппаратов внешней фиксации или малоинвазивный остеосинтез внутрикостным гвоздем.
Переломы со смещением отломков с неблагоприятной для закрытой репозиции косой плоскостью и винтовые при отсутствии интерпозиции мягких тканей между отломками у пострадавших молодого возраста лечат скелетным вытяжением или аппаратами внешней фиксации.
Первая помощь
При диафизарном переломе кости бедра, пострадавшему необходимо незамедлительно оказать первую помощь, чтобы все не закончилось разрывом или сдавливанием тканей, при открытых переломах бедра. Первым делом, чтобы купировать боли, человеку можно дать болеутоляющий медикаментозный препарат. Обязательно необходимо, чтобы он успокоился, постарался не двигаться.
Пока едет скорая медицинская помощь, если обезболивающее средство не подействовало, и у человека начался шок, нужно провести противошоковую терапию. Главное при этом – купировать боль, если человек пребывает в сознании. Снизить болевой синдром, отечность и кровоподтеки под покровами кожи, поможет ледяная грелка, либо холодный компресс. Их прикладывают к месту травмы.
Когда скорая помощь уже приехала, первым делом, пострадавшего аккуратно кладут на носилки, и переносят в реанимобиль. Там его раздевают, и вводят внутривенно необходимые растворы в центральную, или периферическую вену.
Это поможет остановить обильное кровотечение, а также проходимость дыхательных путей. Если человек тяжело дышит, могут провести трахеотомию, либо обеспечить ему искусственную вентиляцию легких.
При необходимости могут сделать массаж легких, если у пострадавшего останавливается сердце.
Чтобы не навредить человеку, пока скорая помощь будет вести его в больницу, проводится иммобилизация поврежденной конечности. Для этого используют экстензионную шину, пригодную к накладыванию в любых условиях.
Самой популярной, считается шина Дитерихса. Предварительно под ногу кладут две метровые шины Крамера, которые связаны между собою.
Процедуру завершают, накладывая еще одну шину Крамера вокруг тазобедренного отдела.
Таким образом, удается добиться максимальной фиксации, облегчить перевозку больного.
Так как перелом диафиза бедра является опасной травмой, особое значение приобретает правильность и своевременность оказания первой помощи. Грамотные действия способны спасти жизнь пострадавшему.
Осложнения перелома диафиза
Диафизарная травма бедренной кости, если своевременно не начать лечение и реабилитацию, могут закончиться появлением множества осложнений:
- некорректное сращение кости;
- стойкая деформация поврежденной ноги;
- проблемы с полноценным функционированием конечности, возможная инвалидность.
Если терапия перелома проводилась хирургическим путем, последствиями могут стать сепсис, тромбоз, проблемы с функционированием малоберцового нерва.
Диафизарный перелом кости бедра – опасная травма, вследствие которой человек чувствует острые боли, у него нарушается двигательная активность конечности
Если своевременно отправиться к врачу, который проведет диагностику проблемы, подберет максимально эффективный вариант терапии, а также подскажет, как пройти реабилитацию, перелом полностью срастется.
Реабилитация и прогноз
Реабилитационный период длится около полугода. На начальном этапе необходимо принимать антибиотики и НПВС с обезболивающими. Рана ежедневно обрабатывается антисептиками. Находясь в постели. Больной должен выполнять дыхательные упражнения для профилактики пневмонии.
Когда скелетное вытяжение будет завершено, а перелом консолидируется, можно приступать к простым физическим упражнениям и понемногу вставать с постели. Дополнительно рекомендуются физиопроцедуры и массаж.
При успешном лечении и восстановлении нога полностью восстановит свои функции. Больше информации о диафизарных переломах бедра вы можете получить, посмотрев видео в этой статье.
megan92 2 недели назад
Подскажите, кто как борется с болью в суставах? Жутко болят колени((Пью обезболивающие, но понимаю, что борюсь со следствием, а не с причиной... Нифига не помогают!
Дарья 2 недели назад
Несколько лет боролась со своими больными суставами пока не прочла эту статейку , какого-то китайского врача. И уже давно забыла про "неизлечимые" суставы. Такие вот дела
megan92 13 дней назад
Дарья 12 дней назад
megan92, так я же в первом своем комменте написала) Ну продублирую, мне не сложно, ловите - ссылка на статью профессора .
Соня 10 дней назад
А это не развод? Почему в Интернете продают а?
юлек26 10 дней назад
Соня, вы в какой стране живете?.. В интернете продают, потому-что магазины и аптеки ставят свою наценку зверскую. К тому-же оплата только после получения, то есть сначала посмотрели, проверили и только потом заплатили. Да и в Интернете сейчас все продают - от одежды до телевизоров, мебели и машин
Ответ Редакции 10 дней назад
Соня, здравствуйте. Данный препарат для лечения суставов действительно не реализуется через аптечную сеть во избежание завышенной цены. На сегодняшний день заказать можно только на Официальном сайте . Будьте здоровы!
Соня 10 дней назад
Извиняюсь, не заметила сначала информацию про наложенный платеж. Тогда ладно! Все в порядке - точно, если оплата при получении. Огромное Спасибо!!))
Margo 8 дней назад
А кто-нибудь пробовал народные методы лечения суставов? Бабушка таблеткам не доверяет, мучается от боли бедная уже много лет...
Андрей Неделю назад
Каких только народных средств я не пробовал, ничего не помогло, только хуже стало...
Екатерина Неделю назад
Пробовала пить отвар из лаврового листа, толку никакого, только желудок испортила себе!! Не верю я больше в эти народные методы - полная чушь!!
Мария 5 дней назад
Недавно смотрела передачу по первому каналу, там тоже про эту Федеральную программу по борьбе с заболеваниями суставов говорили. Её ещё возглавляет какой-то известный китайский профессор. Говорят, что нашли способ навсегда вылечить суставы и спину, причем государство полностью финансирует лечение для каждого больного
Не только костная ткань подвержена переломам. Иногда случаются ситуации, при которых нагрузка оказывается настолько сильной и неудачной, что помимо кости страдают другие ткани и соединения. Именно в подобных случаях происходит образование внутрисуставного перелома.
Диафизарный перелом — это такой вид повреждения, который встречается довольно часто и возникает в середине кости, т.е. не затрагивает сустав и зависит полностью от характера полученной травмы.
Эпифизарный перелом в свою очередь является таким видом повреждения, при котором линия перелома полностью или какой-либо частью проходит сквозь внутрисуставную капсулу . При этом патологическое разрушение может затрагивать все части сустава, участвующие в обеспечении подвижности, включая связки, хрящи и кости.
При повреждениях подобного рода нередко происходит развитие — внутри сустава происходит скопление крови из сосудов , которые оказываются поврежденными вследствие перелома. После излития крови внутрь капсулы начинает развиваться воспалительный процесс.
Одно из возможных последствий подобного патологического процесса — развитие
Разновидности
 Характеристика травмы и ее разновидность определяется костью, к которой относится сустав.
Характеристика травмы и ее разновидность определяется костью, к которой относится сустав.
Поскольку происходит нарушение костного сочленения и, как следствие, ограничивается подвижность и активность конечности , пострадавшему требуется длительное и серьезное лечение для восстановления полноценности всех функций.
При переломах верхних и нижних конечностей наиболее важно обращать внимание на целостность крупных суставов , поскольку именно они отвечают за полноценную подвижность рук и ног.
К серьезным переломам, требующим длительного лечения и восстановления можно отнести:
- с затрагиванием тазобедренного сустава;
- повреждение коленного и голеностопного суставов, которые имеют достаточно сложное строение;
- нарушение целостности локтевого сустава;
Классифицировать переломы внутри суставов можно исходя из следующих параметров:
- Если кость повреждена внутри, нет раны, не нарушена целостность кожных покровов, то перелом считается закрытым.
- Когда явно видны нарушения кожного покрова, а в самой ране наблюдаются обломки кости, то подобный перелом можно отнести к разряду открытых.
- В том случае, когда отделение происходит полностью, подобная травма называется полным переломом.
- Трещины, нарушения целостности хряща и иные травмы подобного вида называются неполными переломами.
Также помимо общей классификации переломов можно выделить частную, характерную именно для внутрисуставных повреждений:
- В том случае, если структура самого сустава оказалась неизменной и ненарушенной, то можно говорить о том, что данный перелом является стабильным .
- Если произошло нарушение суставной капсулы, явно выражены разрывы связок и образование отломков, то говорят, что имеет место быть перелом нестабильный .
Причины возникновения
Зачастую подобные переломы возникают в том случае, когда на конечность приходится сильный удар .
Наиболее распространенными причинами являются бытовые травмы и ушибы, а также ДТП, падение с высоты или рабочая травма на предприятии.
При этом не стоит забывать, что в группу риска входят спортсмены, выполняющие активные упражнения на скручивание конечностей или получающие частые удары и ушибы.
Симптомы
Любой перелом сопровождается болевыми ощущениями вне зависимости от того, затронут сустав или нет.
Но все же как всегда существует особенность, признак, характерный только для перелома сустава, что отличает подобную патологию от любой другой .
Для повреждения сустава характерны:
- боль носит резкий характер и усиливается при попытке совершить конечностью активное движение, а также при пальпировании поврежденного участка;
- двигательная функция сустава не выполняется в полном объеме;
- в области повреждения образуется отек;
- сустав деформируется, происходит смещение костей относительно друг друга;
- может возникнуть подвижность отломков в самом суставе, что причиняет сильную боль и дискомфорт пострадавшему.
Диагностика
Любые болевые ощущения после получения травмы должны стать поводом для обращения к специалисту для постановки диагноза и назначения грамотного лечения. В том случае, если помощь не будет оказана своевременно, могут возникнут осложнения.
Для того, чтобы диагноз был поставлен верно, врачи применяют специальные методы для определения локализации повреждения:
- Оценка внешнего состояния поврежденной конечности и места перелома. Опрос пациента и сбор информации о симптомах.
- Рентген поврежденного сустава и кости , сделанный в нескольких проекциях.
- Иногда в связи со сложностью оценки результата рентгенографии назначается исследование КТ или МРТ .
В любом случае диагностика должна быть проведена не только в виде осмотра, поскольку неверный диагноз может привести к плохим последствиям и даже полной потери двигательной способности руки.
Способы лечения
 Лечение назначается только специалистом на основании тех результатов, которые были получены после проведения полной диагностики.
Лечение назначается только специалистом на основании тех результатов, которые были получены после проведения полной диагностики.
При этом обязательно стоит обращать внимание на то, что метод лечения будет зависеть от вида перелома, наличия осколков, а также повреждения самого сустава и прилегающих тканей.
К сожалению, при данном виде перелома консервативное лечение только в редких случаях позволяет добиться полноценного восстановления подвижности конечности, а также добиться правильного сращивания и верного сопоставления обломков кости.
Каждый случай должен быть рассмотрен индивидуально, а решение врача не должно основываться только на статистике без учета особенностей здоровья пациента.
В случае, если перелом произошел без образования отломков, то шанс на успешное консервативное лечение увеличивается. При этом пациенту накладывают гипс на поврежденную конечность с целью ограничения подвижности.
В некоторых случаях врачи принимают решение о необходимости применения скелетного вытяжения.
Оперативное лечение в свою очередь заключается в — полной замене на искусственный протез, либо в сопоставлении отломков и применении сдерживающих металлических конструкций.
Главная задача специалистов при использовании винтов и спиц — осуществление плотного контакта между всеми отломками.
В том случае, если между ними будут оставлены расстояния и контакт будет недостаточно плотным, может развиться деформирующий артроз.
Реабилитация
В обязательном порядке в период реабилитации пациент должен выполнять специальный комплекс упражнений , направленный на разработку ранее поврежденной конечности для восстановления ее полноценной подвижности.
При этом помимо ЛФК также может быть назначен лечебный массаж и перечень физиотерапевтических процедур, способствующих улучшению кровообращения и обмена веществ в зоне травмы для ускорения заживления и восстановления тканей.
Осложнения
Внутрисуставные переломы не проходят быстро и бесследно.
Зачастую после подобного травмирования может произойти развитие контрактуры и тугоподвижности поврежденной конечности.
Помимо этого есть шанс развития .
Заключение
Для того, чтобы избежать подобного перелома и дальнейших осложнений, необходимо избегать травмирования, проявлять осторожность в быту и при занятии спортом, а также внимательно следить за своим здоровьем и избегать повышенных нагрузок.
РЕФЕРАТ
Диафизарные переломы длинных трубчатых костей.
Выполнил:
ординатор Увайдиллаев З.З.
Куратор темы реферата:
Аникин К.А
Куратор клинической ординатуры:
д.м.н. В.В.Рерих
Новосибирск 2016
1. Вступления………………………………………………...………….…………………..3
2. Классификация переломов по АО……………..………….…………………...5
2.1 Классификация диафизарных переломов длинных трубчатых костей по (AO/ASIF)……………………………………………………………..9
3. Перелом диафиза бедренной кости…………………………………………13
3.1 Подвертельный перелом бедренной кости ……………………14
3.2 Причины и классификация…………..…………………………………17
3.3 Клиническая картина и диагностика……………………………..18
3.4 Первая помощь………………………………………………………………..19
3.5 Скелетное вытяжение при переломе бедре……………………20
3.6 Оперативное лечение…………………………………………………...…21
4. Диафизарные переломы костей голени…………………………............22
4.1 Причины………………………………………………………………….………23
4.2 Клиническая картина и диагностика…………………….………23
4.3 Лечения………………………………………………………………….……….24
5. Заключение…………………………………………………………...………………….26
6. Литература………………………………………………..…………………………….27
Вступление
Переломы – это нарушение анатомической целостности кости, вызванное механическим воздействием, с повреждением окружающих тканей и нарушением функции поврежденного сегмента тела. Переломы, являющиеся следствием патологического процесса в костях (опухоли, остеомиелит, туберкулез), называют патологическими.
Если кость повреждена с образованием осколков, то возникают оскольчатые переломы. При образовании большого количества мелких осколков перелом называется раздробленным. Под влиянием внешней силы и последующей тяги мышц, большинство переломов сопровождается смещением отломков. Они могут смещаться по ширине, длине, под углом, по периферии. При незначительной силе травмирующего агентов отломки могут удерживаться надкостницей и не смещаться – поднакостничные переломы. В костях, имеющих губчатое строение (позвоночник, пяточная кость, эпифизы длинных трубчатых костей), при травме происходит взаимное внедрение сломанных трабекул и возникает компрессионный перелом.
При механических повреждениях в зависимости от их объема различают изолированные (перелом одной кости), множественные (несколько костей), сочетанные переломы (перелом и повреждение другого какого-либо органа). Если возникла травма вследствие действия двух и более видов повреждающих агентов, то ее называют комбинированной. Примером комбинированной травмы может быть перелом какой-либо кости и отморожение стопы, т.е. действие механического и термического факторов.
Диагноз перелома ставится на основе относительных (боль, припухлость, деформация, нарушение функции) и абсолютных (патологическая подвижность, крепитация) признаков. Заключение о наличии и характере перелома получают по рентгенограмме. Лечение переломов состоит из восстановления анатомической целостности сломанной кости и функции поврежденного сегмента.
Решение этих задач достигается:
1) ранним и точным сопоставлением отломков;
2) прочной фиксацией репонированных отломков до полного их срастания;
3) создания хорошего кровоснабжения области перелома;
4) современным функциональным лечением пострадавшего. Для лечения заболеваний и повреждений опорно-двигательного аппарата существуют два основных метода: консервативный и оперативный. Несмотря на развитие хирургических методов лечения и травматологии, консервативные способы до последнего времени являются основными. При консервативном методе лечения выделяют два основных момента: фиксацию и вытяжение. Средствами фиксации могут быть гипсовые повязки, различные шины, аппараты и др. правильно наложенная гипсовая повязка хорошо удерживает сопоставленные отломки и обеспечивает иммобилизацию поврежденной конечности. Для достижения неподвижности и покоя поврежденной конечности гипсовая повязка фиксирует два или три близлежащих сустава. Все многообразие гипсовых повязок разделяют на гипсовые лонгеты и циркулярные повязки. Циркулярные повязки могут быть окончатыми и мостовидны.
Длинные трубчатые кости.
При действии тупых твердых предметов в поперечном направлении эти кости разрушаются с образованием осколков, но могут возникать и безоскольчатые переломы (рис).
Сопротивляемость длинных трубчатых костей по отношению к внешнему воздействию неодинакова и зависит от многих факторов (вида кости, направления удара, пола, возраста и т. д.). Так, например, для диафиза бедренной кости разрушающая энергия при ударе составляет 140-170 Дж, при кручении-150- 180 Дж, разрушающая нагрузка при изгибе - 3000-4000 Н.
Кость прочнее на сжатие, чем на растяжение, поэтому при изгибе кость будет разрушаться в точке наибольшего растяжения, т. е. на выпуклой стороне. Образовавшаяся трещина распространяется к вогнутой стороне, которая в большинстве случаев является местом внешнего воздействия. Таким образом, перелом формируется и распространяется в направлении, обратном направлению внешнего воздействия. В зоне сжатия кости трещина нередко раздваивается, формируя своеобразный треугольный (в профиль) осколок. В начальной части линия перелома по отношению к диафизу располагается в поперечном направлении. На боковых от места удара сторонах от края перелома отходят кортикальные трещины. В зоне сжатия кости поверхность излома всегда крупнозубчатая, в зоне растяжения - мелкозернистая.
Сходные по внешнему виду переломы, но разные по локализации возникают при неодинаковых механизмах травмы (Например, сгибание диафиза длинной трубчатой кости при поперечном давлении, сгибание при одном защемленном конце, сгибание при продольном воздействии). При этом требуется различное внешнее усилие (наименьшее - при сгибании кости с защемленным эпифизом, наибольшее - при продольном воздействии).Довольно частым видом перелома длинных трубчатых костей является их деформация вследствие ротации тела вокруг фиксированной конечности или конечности относительно фиксированного тела. При кручении формируются винтообразные переломы.
Если (мысленно) восстановить перпендикуляр к винтообразному отрезку линии перелома, то можно определить, в каком направлении происходила ротация. Условия возникновения диафизарных переломов длинных трубчатых костей. а - поперечный изгиб (удар тупым предметом в поперечном направлении); б - изгиб от продольного воздействия; в - удар под острым углом; г - изгиб при одном фиксированном эпифизе; д - ротация.
Переломы длинных трубчатых костей в одном и том же месте могут формироваться при разных условиях внешнего воздействия (например, переломы в области хирургической шейки плеча). Анализ особенностей поверхности излома помогает правильно ориентироваться в механизмах травмы (табл).
| Таблица. Морфологические признаки диафизарных переломов длинных трубчатых костей при деформации изгиба | ||||
| Признак | Характеристика признака | |||
| на стороне сжатия | на стороне растяжения | на боковой стороне | ||
| Контур края перелома | В виде резко ломаной линии, ориентированной косо-поперечно к продольной оси кости | В виде мелкозубчатой или ровной линии, расположенной в поперечном направлении к продольной оси кости | В виде ломаной линии, косо расположенной к продольной оси кости. Раздваивается в случаях оскольчатых переломов | |
| Трещины | Редко продольные кортикальные | Отсутствуют | Дугообразно отходят от края перелома. Могут переходить в продольные трещины кортикального слоя | |
| Осколки | Чаще ромбовидные (в профиль треугольные) | Отсутствуют | Иногда мелкие, полулунной формы | |
| Поверхность излома | Крупнозубчатая | Мелкозернистая | Зубчатая | |
| Плоскость излома | Косая по отношению к поверхности кости | Перпендикулярная по отношению к поверхности кости | ||
| Степень сопоставления отломков | Сопоставление неполное. Дефект края излома (от выкрашивания до формирования осколков) | Сопоставление полное, без дефекта массы костного вещества | Сопоставление полное. Возможно выкрашивание в виде небольших треугольных или полулунных дефектов |
Воздействие значительной силы вдоль кости может вызвать вколоченные переломы (например, при падении с высоты на ноги). При большой эластичности костей (у детей) в этих условиях в метаэпифизарных отделах возникают кортикальные валикообразные вспучивания костного вещества без нарушения целости кости.
2.Классификация переломов по АО .
Классификация переломов длинных трубчатых костей (AO/ASIF).
Существуют классификации переломов, такие как классификация по Каплану (1968), классификация по C.S. Neer (1970).
В настоящее время во многих страна мира принята классификация, предложенная M. Muller (AO/ASIF 1993г.), поскольку она разделяет переломы в зависимости от морфологической характеристики каждого сегмента на типы, группы и подгруппы, так же эта классификация универсальна (поскольку используется травматологами во всем мире, как для постановки диагноза, так и для печатных работ в различных международных изданиях), она прямо показывает тип перелома и тактику дальнейшего лечения (Мюллер М.Е. М. Альговер, Р. Шнейдер, Х. Виллингер) .
Фундаментальным принципом универсальной классификации переломов АО/ASIF является разделение переломов всех сегментов костей на три типа и их дальнейшее подразделение на три группы и их подгруппы, а также распределение их по возрастающей линии тяжести в соответствии с морфологией перелома, сложностью лечения и прогнозом. Какой тип?.. Какая группа?... Какая подгруппа?.. Эти три вопроса и три возможных ответа на каждый из вопросов и есть ключ к классификации. Эти три типа называются: А, В, С. Каждый тип разделен на три группы: A1, A2, A3; B1, B2, ВЗ; C1, C2, СЗ. Таким образом существует 9 групп. Поскольку каждая группа затем подразделяется на 3 подгруппы, обозначаемые числами. 1, .2, .3, существует 27 подгрупп для каждого сегмента. Эти подгруппы представляют три характерных вида перелома для каждой группы. Цвета зеленый, оранжевый и красный, а также более темный цвет стрелок указывают на увеличение тяжести: А1 обозначает простейший перелом с лучшим прогнозом, а СЗ - наиболее сложный перелом с плохим прогнозом.
Анатомическая локализация. Она определяется двумя номерами, одним для кости и одним для ее сегмента. Длинные кости, локтевая и лучевая кость, а также большеберцовая и малоберцовая кости принимаются за одну кость. Поэтому мы имеем 4 длинных кости:
1 = плечевая
3 = бедренная
4 == большеберцовая/малоберцовая.
Сегменты кости.
Каждая длинная кость делится на три сегмента: проксимальный, диафизарный и дистальный сегмент. Лодыжечный сегмент является исключением и классифицируется, как четвертый сегмент большеберцовой/малоберцовой кости. Сегменты обозначаются номерами: 1 = проксимальный, 2 = центральный, 3 = дистальный сегмент. Величина проксимального и дистального сегментов длинных костей определяются квадратом, каждая сторона которого соответствует широкой части эпифиза кости. До того, как перелом будет отнесен к тому или иному сегменту, необходимо определить прежде всего его центр. В случае простого перелома локализация его центра очевидна. При клиновидном переломе его центр расположен на уровне широчайшей части клина. При сложном переломе
центр его можно определить лишь после репозиции. Любой перелом, сопровождающийся смещением участка суставной поверхности, классифицируется как внутрисуставной перелом. Если перелом без смещения представлен щелью, которая достигает суставной поверхности, он классифицируется как метафизарный или диафизарный, в зависимости от локализации его центра.
По классификации AO/ASIF все диафизарные переломы делятся
на 3 типа на основании наличия контакта между двумя отломками
после репозиции:
А (0простой перелом) - контакт > 90%, В (клиновидный перелом) - имеется некоторый контакт, С (сложный перелом- контакт отсутствует. Простой перелом (тип А) - одиночная циркулярная линия перелома диафиза с малыми осколками кортикала, составляющими менее 10% окружности кости, которыми можно пренебречь, так как они не влияют на лечение и прогноз. А1 - спиральный перелом, А2 - косой перелом, A3 - поперечный перелом. Клиновидный перелом (тип В) - оскольчатый перелом диафиза с одним и более промежуточными фрагментами, при котором после репозиции имеется некоторый контакт между отломками, В1 - клиновидный спиральный перелом, В2 - клиновидный сгибательный перелом, ВЗ - клиновидный фрагментированный перелом. Сложный перелом (тип С) - оскольчатый перелом диафиза с одним и более промежуточными фрагментами, при котором после репозиции отсутствует контакт между проксимальным и дистальным отломками, С1 - сложный спиральный перелом, С2 - сложный сегментарный перелом, СЗ - сложный иррегулярный перелом. Переломы типа А являются самыми простыми повреждениями с наилучшим прогнозом для полного функционального восстановления конечности. Переломы типа С - наиболее сложные повреждения с плохим прогнозом. Эти переломы дают наибольшее количество несращений, ложных суставов и стойких посттравматических контрактур крупных суставов. Проксимальный и дистальный сегменты. Переломы проксимального и дистального сегментов являются либо «внесуставными» (тип А) или «внутрисуставными». Внутрисуставные переломы являются либо «неполными суставными» (тип В) или «полными суставными» (тип С). С учетом множества различных вариантов, которые должны быть учтены при создании классификации открытых или закрытых переломов, мы объединили широко распространенную классификацию АО для длинных костей (Maurice E. Miiller et al. 1987) с классификацией мягкотканных повреждений: I = INTEGUMENT = кожный покров, Closed Integument = закрытый кожный покров, Open Integument = открытый кожный покров; МТ=Muscles, Tendon=повреждения подлежащих мышц и сухожилий.
классификация диафизарных переломов по АО
32 – Бедренная кость – диафиз
А= Простой перелом
1. подвертельная зона
2. срединная зона
3. дистальная зона
А2 Простой перелом, косой(>, = 30о)
1. подвертельная зона
2. срединная зона
3. дистальная зона –
А3 Простой перелом, поперечный(< 30о)
1. подвертельная зона
2. срединная зона
3. дистальная зона
В=Клиновидный перелом
В1 Клиновидный перелом, спиральный клин
1. подвертельная зона
2. срединная зона
3. дистальная зона
В2 Клиновидный перелом, сгибательный клин
1. подвертельная зона
2. срединная зона
3. дистальная зона
В3 Клиновидный перелом, фрагментированный клин
1. подвертельная зона
2. срединная зона
3. дистальная зона
С=Сложный перелом
1. два промежуточных фрагмента
2. три промежуточных фрагмента
3. более трех промежуточных фрагментов
С2 Сложный перелом, сегментарный фрагмент
1. один промежуточный сегментарный фрагмент
2. один промежуточный сегментарный фрагмент и дополнительный клиновидный (ые) фрагмент (ы)
3. два промежуточных сегментарных фрагмента
С3 Сложный перелом, многооскольчатый
1. два или три промежуточных фрагмента
2. ограниченное раздробление (< 5см)
3. интенсивное раздробление (>, = 5см)
42 – Большеберцовая/ малоберцовая кость – диафиз
А=Простой перелом
А1 Простой перелом, спиральный
1. малоберцовая интактна
А2 Простой перелом, косой(>, = 30о)
1. малоберцовая интактна
2. малоберцовая сломана на другом уровне
3. малоберцовая сломана на том же уровне
А3 Простой перелом, поперечный(< 30о)
1. малоберцовая интактна
2. малоберцовая сломана на другом уровне
3. малоберцовая сломана на том же уровне
В=Клиновидный перелом
В1 Простой перелом, спиральный клин
1. малоберцовая интактна
2. малоберцовая сломана на другом уровне
3. малоберцовая сломана на том же уровне
В2 Простой перелом, сгибательный клин
1. малоберцовая интактна
2. малоберцовая сломана на другом уровне
3. малоберцовая сломана на том же уровне
В3 Простой перелом, фрагментированный клин
1. малоберцовая интактна
2. малоберцовая сломана на другом уровне
3. малоберцовая сломана на том же уровне
С=Сложный перелом
С1 Сложный перелом, спиральный
Перелом - полное нарушение целости кости под действием различных факторов. Частичное нарушение целости кости при сохранении связи между ее частями называют трещиной. При переломах практически всегда повреждаются окружающие ткани: мышцы, сосуды, нервы.
Различают переломы врожденные и приобретенные. Врожденные переломы зависят от неполноценной структуры костей плода и часто бывают множественными.
Приобретенные переломы составляют основную группу и делятся на травматические и патологические.
Травматические переломы происходят при воздействии внешней силы на здоровую кость. Повреждения трубчатых костей составляют приблизительно 80% всех переломов. Переломы с повреждением кожных покровов называются открытыми, если кожные покровы целы - закрытыми. Патологические переломы возникают при воздействии минимальной травмы на измененную костную ткань (туберкулез, сифилис, остеомиелит). По локализации принято выделять эпифизарные, метафизарные, диафизарные переломы.
Эпифизарные переломы (внутрисуставные) сопровождаются разрывом связок, капсулы, сустава и смещением костных отломков, повреждением суставных поверхностей. Это наиболее тяжелые виды перелома. Перелом по линии эпифизарного хряща называют эпифизеолизом. Такой вид перелома чаще возникает у детей (плечевая, лучевая и большеберцовая кости).
Метафизарный перелом (околосуставной) возникает в зоне с тонким кортикальным слоем, часто бывает вколоченным, смещение отломков отсутствует, периферический отломок внедряется в центральный.
Диафизарные переломы возникают в средней части кости, причем степень повреждения зависит от характера внешнего воздействия. Это наиболее часто встречающийся вид перелома.
В зависимости от механизма травмы переломы принято делить на переломы от сдавления или сжатия, переломы от сгибания, скручивания, отрывные переломы и переломы в результате сдвига.
В основе каждого перелома лежит определенный механизм, хотя нередки случаи комбинированного воздействия. Перелом от сдавления или сжатия происходит обычно в метадиафизарной части кости и сопровождается внедрением диафиза в эпифизарную часть. Наиболее частый вид такого перелома - перелом в области шейки плеча.
Типичным переломом от сжатия является перелом тела позвонка, при котором происходит сплющивание тела позвонков.
Переломы от сгибания под действием прямой и непрямой силы сопровождаются поперечным разрывом на выпуклой стороне с распространением в стороны и образованием треугольного осколка. У детей при этом возникает поднадкостничный перелом без смещения отломков.
Перелом от скручивания происходит при повороте кости вокруг продольной оси, линия перелома проходит вдали от точки приложения силы при фиксации одного из концов кости. Эти переломы называют также торсионными, винтообразными, спиральными.
Отрывные переломы возникают при сильном мышечном напряжении и сопровождаются отрывом костных фрагментов, к которым крепятся мышцы; встречаются в области надмыщелков плеча, надколенника, лодыжек.
Переломы в результате сдвига возникают при действии прямой силы и образуется поперечная плоскость излома. Механизм перелома в известной степени предопределяет направление плоскости перелома по отношению к оси кости.
Различают переломы со смещением и без смещения отломков. Смещения бывают: по ширине, по длине, под углом, по периферии, ротационные. Смещение отломков происходит в результате действия силы, вызвавшей перелом, сокращения мышц, прикрепленных к центральному и периферическому отломкам.
Выделяют также одиночные и множественные переломы. При множественных переломах повреждается несколько костей или одна в нескольких местах. Переломы называются оскольчатыми, если имеется три или более отломков, эти переломы наиболее характерны для огнестрельных ранений. Осложненными считаются переломы, при которых отломки кости наносят повреждение органам.
Таким образом, для оценки тяжести повреждения, назначения лечения и прогноза при каждом переломе следует отметить, является он открытым или закрытым, оценить линию перелома, смещение отломков, вовлечение в процесс суставных поверхностей, а также повреждение внутренних органов.
24228 0
Лечение диафизарных переломов костей голени остается одной из важнейших проблем травматологии. По данным НИИСП им. Н. В. Склифосовского, они составляют до 14% от всех травм опорно-двигательного аппарата.
Временная нетрудоспособность пострадавших с диафизарными переломами голени колеблется в широких пределах: от 3—4 мес при изолированных переломах больше-берцовой кости без смещения до 5—7 мес при переломах со смещением, иногда достигает 9—10 мес. Процент первичного выхода на инвалидность в результате диафизарных переломов голени составляет от 5,1 до 39,9. В структуре инвалидности переломы голени также занимают ведущее место и составляют от 7 до 37,6% от всех травм опорно-двигательного аппарата.
Длительная нетрудоспособность и высокий процент первичного выхода на инвалидность можно объяснить большим количеством осложнений, которые встречаются как при оперативном лечении, так и при классических консервативных способах. Все это в значительной мере обусловлено анатомическими особенностями голени. Большеберцовая кость является основной опорной костью, от целости которой в основном зависит функции голени. Кость расположена эксцентрично и соединена с малоберцовой костью плотной межкостной мембраной, играющей существенную роль в характере смещения отломков. Мышцы расположены по задней и наружной поверхностям и прикрепляются на уровне верхней и средней третей голени, на нижней трети прикрепления мышц нет. Передневнутренняя поверхность голени мышц не имеет. Отсутствием мышечного футляра можно объяснить сравнительно большее количество отломков, переломов со смещением в нижней трети по сравнению с переломами в верхней трети.
По данным НИИСП им. Н. В. Склифосовского, переломы в средней трети голени составили 55,7%, в нижней трети — 38,9%, в верхней трети — 4,5%, двойные — 0,9%. Смещение отломков по ширине при переломе обеих конечностей зависит от направления внешней силы. Смещение в сторону в зависимости от механизма его возникновения не может быть типичным, однако вследствие эластической ретракции мышц при прочих равных условиях периферический отломок имеет тенденцию к смещению кпереди и внутрь. Ретракция мышц вызывает угловое смещение, а при наличии бокового смещения — и по длине. Угловое смещение вследствие эластической ретракции мышц и силы тяжести 368 чаще всего наблюдается под углом, открытым кнаружи. Смещение отломков при косых и винтообразных переломах зависит от направления плоскости излома.
Переломы голени возможны от прямого воздействия, при этом возникают поперечные и оскольчатые переломы одной или обеих костей. От непрямого воздействия при вращении тела с фиксированной стопой возникают винтообразные переломы обеих костей голени, реже — одной большеберцовой. Винтообразные переломы являются наиболее распространенными и составляют в среднем 40% от числа других видов переломов голени.
Диафизарные переломы голени часто сопровождаются смещением отломков (80% случаев). Отломки вправляются с трудом, после вправления нередко наступает вторичное смещение.
Диагностика переломов обеих костей голени или только большеберцовой не представляет трудностей. Болыпеберцовая кость на всем протяжении по передневнутренней поверхности покрыта кожей без мышц и легко может быть пальпирована. При пальпации следует выявить локальную болезненность, а при внимательном осмотре иногда можно определить и характер линии перелома. В случае переломов обеих костей голени четко определяются деформация, крепитация, подвижность костных отломков.
Изолированный перелом малоберцовой кости для диагностики труден, особенно в верхней трети, где много мышц. Единственным признаком перелома является болезненность при пальпации. Если диагноз вызывает сомнение, то при оказании первой помощи надо поступать, как при переломе.
Для уточнения диагноза необходимо получить рентгеновский снимок в двух проекциях. При наличии винтообразного перелома большеберцовой кости в нижней трети следует проверить состояние малоберцовой кости в средней и нижней третях и убедиться в отсутствии перелома ее, поэтому надо сделать рентгенограмму всего сегмента голени.
Лечение диафизарных переломов обеих костей голени независимо от локализации не имеет принципиальных различий. Эти переломы всегда сопровождаются смещением костных отломков, поэтому при поступлении больного в стационар целесообразно применить постоянно скелетное вытяжение.
Постоянное вытяжение может быть самостоятельным методом лечения или комбинированным с последующим применением гипсовой повязки или оперативного лечения. В период лечения больного на вытяжении надо убедиться в возможности репозиции перелома, интерпозиции тканей, состоянии кожи мягких тканей поврежденной конечности, оценить общее состояние больного для определения последующей тактики лечения. В зависимости от опыта врача можно, минуя постоянное вытяжение, применить тот или иной метод консервативного или оперативного лечения.
Постоянное вытяжение осуществляют на стандартной шине. Предварительно проводят анестезию места перелома: вводят в гематому 20—25 см3 2% раствора новокаина. В пяточную кость вводят спицу и натягивают скобой. Большое значение для репозиции перелома имеет создание ложа на шине для голени и бедра. Для этого на шину должны быть надеты два гамачка с тесемками: один для голени, другой для бедра. Натягивать гамачок надо нетуго, чтобы создать ложе по форме икроножной мышцы. Изменяя натяжение гамачка, можно придать различное положение костным отломкам. В практике укоренилось бинтование шины марлевыми бинтами с целью создания ложа. Это неверно и недопустимо, так как теряется смысл возможности репозиции костных отломков с помощью гамачков.
Ногу укладывают на шину, стопу укрепляют в вертикальном положении: приклеивают клеолом на стопе бинт или надевают на подошву чулок-гамачок. Для вытяжения голени вешают груз 6—8 кг и через 20—30 мин репонируют перелом с учетом имеющегося смещения отломков. Продольная тяга осуществляется грузом за скобу, что ликвидирует смещение по длине и под углом. При поперечных переломах часто остается неликвидированным вальгусное положение, что в случае срастания перелома резко нарушает функцию суставов. В норме голень имеет некоторое искривление кнутри, т. е. варусное положение. Для ликвидации вальгусного положения применяют боковые тяги с помощью мягких колец или прибинтовывают пелот. Вальгусное положение можно исправить поворотом стопы кнутри и зафиксировать в этом положении стопу на специальной шине. Смещение костных отломков кпереди и кзади достигается натяжением гамачка.
После репозиции перелома уменьшают груз до 3—5 кг, что достаточно для удержания отломков в правильном положении. Затем делают контрольный рентгеновский снимок. В течение первых 3 нед необходимо ежедневно контролировать положение ноги на шине и возможность возникновения вторичных смещений костных отломков. Контроль осуществляет весь медицинский персонал, имеющий отношение к лечению больного, и сам больной. Если больной не может контролировать положение ноги на скелетном вытяжении, то лечение этим методом бессмысленно.
Клиническим контролем срастания голени является возможность активно поднять голень при снятом грузе, при этом больной не должен ощущать болей в области перелома. Перелом голени срастается при нормальном течении репаративного процесса через 1,5— 2 мес. Этот срок является сроком клинического срастания, когда образуется только периостальная мозоль, достаточная, чтобы больной ходил с костылями, осуществляя дозированную нагрузку на ногу. После того как снято вытяжение, больной ходит с костылями еще 1,5—2 мес, касаясь пола поврежденной ногой и постепенно увеличивая нагрузку. Затем такой же срок ходит с палочкой. Лечение перелома костей голени постоянным вытяжением занимает 5—6 мес. Постоянное вытяжение необходимо с первых дней сочетать с лечебной гимнастикой, которая заключается в активных движениях стопой, пальцами и напряжением мышц.
Метод постоянного вытяжения должен соответствовать следующим требованиям: обеспечить раннюю и удовлетворительную репозицию отломков, оптимальную тягу мышц, исключить ретракцию мышц в патологическом положении костных отломков, своевременно предупредить и устранить ущемление мягких тканей между отломками, обеспечить надежную консолидацию костных отломков, сохранить физиологический тонус мышц поврежденной конечности и функцию близлежащих суставов, поддержать тонус всего организма.
Сложности в выполнении указанных требований скелетного вытяжения связаны прежде всего с несовершенством используемого оборудования — единственной выпускаемой промышленностью стандартной шины Белера для лечения переломов голени. Эта шина выпускается одного размера с постоянными тазобедренным и коленным углами, что не позволяет во многих случаях обеспечить положение покоя и расслабления мышц. Роликовые блоки, которыми оснащена шина Белера, плохо вращаются, из-за чего теряется часть тяги. Увеличивают массу груза, требуемого для репозиции отломков, и применяемые для его подвески матерчатые шнуры вместо капроновой лески. Использование детально разработанной системы демпферного скелетного вытяжения позволяет уменьшить груз для репозиции. Отпала необходимость подъема ножного конца кровати для противотяги, что привело к снижению летальности в группе пожилых больных от обострения сопутствующих сердечно-легочных заболеваний.
Для устранения смещений под углом во фронтальной плоскости, как и для устранения смещений по ширине, стандартная шина Белера приспособлений не имеет. Наиболее часто для устранения этих видов смещения применяют ватно-марлевые петли с грузами, прижимные пелоты и т. д. Эти способы репозиции нефизиологичны, так как в результате длительного давления петель и пелотов на голень нарушается местное кровообращение, развивается отек конечности с явлениями хронической венозной недостаточности, постоянное давление на мягкие ткани, сосуды, нервы может привести к их повреждению. Более совершенным способом устранения смещений по ширине и варусно-вальгусных деформаций является боковое демпферированное скелетное вытяжение. Оно осуществляется двумя штыкообразно изогнутыми спицами, проведенными навстречу друг другу вблизи места перелома; за эти спицы через демпферные пружины производится скелетное вытяжение.
Отрицательными сторонами метода следует считать дополнительную травматизацию мягких тканей и потенциальную возможность инфицирования области перелома. Для устранил ротационного смещения периферического отломка болыпеберцовой кости и его стабилизации на шине Белера существует множество приспособлений, большая часть которых сводится к подвешиванию натянутой в скобе спицы к поперечной перекладине шины Белера или ее модификаций. Для этой цели используют полоски бинта, пружины, капроновые нити и т. д., снабженные тем или иным механизмом для регулирования их длины и, следовательно, коррекции ротационного смещения. Можно устранять ротационное смещение прикреплением к стопе специального подстопника, который в свою очередь подвешивается к поперечной перекладине шины Белера.
Наиболее совершенной для репозиции и стабилизации отломков в достигнутом положении является созданная в НИЙСП им. Н. В. Склифосовского специальная шина для лечения переломов голени. Эта шина позволяет устранить укорочение, угловые и ротационные смещения, а также стабилизировать дистальный отломок в достигнутом положении.
Лечение переломов костей голени на шине осуществляется следующим образом. После обезболивания области перелома, проведения спицы через пяточную кость и натяжения ее в скобе конечность укладывают на шину, предварительно затянутую гамачком. Спицу, натянутую в скобе, закрепляют в фиксаторах стоек, что придает дистальному костному отломку устойчивость при вытяжении. К скобе присоединяют демпферную пружину и шнур, который перекидывают через блок и на нем подвешивают необходимый для скелетного вытяжения груз. Уложив голень на шину, моделируют гамачок под голенью, причем гамачок должен заканчиваться на 2—3 см дистальнее области перелома голени. Такое положение конечности на шине обеспечивает возможность свободной манипуляции с периферическим отломком голени при репозиции.
Репозицию осуществляют следующим образом. Смещение по длине устраняют путем подбора груза на скелетном вытяжении. Опосредованное крепление периферического отломка голени на подвижной каретке, передвигающейся на шарикоподшипниках по направляющим, обеспечивает постоянство направления и плавность вытяжения отломков костей.
Устранение смещения отломков под углом в сагиттальной плоскости достигается регулировкой высоты штока: вращением гайки высоту штока увеличивают (для устранения угла, открытого кзади) или уменьшают (для устранения угла, открытого кпереди). Угловые смещения отломков во фронтальной плоскости устраняют приведением или отведением периферического отломка. Для этого изменяют положение поперечного стержня в горизонтальной плоскости. Изменением положения этого же стержня в вертикальной плоскости устраняют ротационные смещения периферического отломка.
Правильность положения отломков костей голени после репозиции контролируют по рентгенограммам. При необходимости устраняют остающиеся виды смещений.
Скелетное вытяжение осуществляют до образования первичной костной мозоли, после чего накладывают гипсовую повязку. Отрицательной чертой постоянного вытяжения при лечении переломов голени является длительный срок пребывания больного в лежачем положении. Для сокращения постельного режима возможно сочетание вытяжения с гипсовой иммобилизацией. Через 3—4 нед с момента травмы больного можно освободить от скелетного вытяжения и перевести на гипсовую повязку. К этому времени образуется первичная костная мозоль, т. е. происходит клиническое срастание перелома, и можно не опасаться вторичного смещения отломков.
Гипсовые повязки, наложенные на голень, могут быть классическими — от средней трети бедра до кончиков пальцев и укороченными, оставляющими свободным от фиксации смежный коленный сустав. Эти повязки получили название функциональных. Консервативное лечение проводят по следующим показаниям: при косых, оскольчатых, винтообразных и поперечных переломах голени, если в остром периоде устранены угловое, ротационное смещение и укорочение, смещение по ширине не превышает х/3 диаметра болыпеберцовой кости. Допустимы угловые смещения до 5°: при переломах без смещения; при закрытых и переведенных в закрытые открытых переломах голени со смещением и без смещения; при переломах на уровне нижней, средней и верхней третьей диафиза, а также при переломах дистального метаэпифиза.
Противопоказаниями являются: неустранимость углового, ротационного смещений, укорочения, полное смещение по ширине; интерпозиция мягких тканей; отсутствие контакта с больным. Угловые, ротационные смещения и укорочение обычно легко устраняются консервативными способами. Смещение по ширине трудно устранить полностью без операции. При условии, что перелом сросся, такое смещение не нарушает ни функции, ни косметики. Это же относится и к небольшим угловым деформациям. Следует подчеркнуть, что и в функциональном, и в косметическом отношении небольшой варус предпочтительнее вальгуса, а угол, открытый кпереди, — углу, открытому кзади.
Весь курс функционального лечения переломов голени можно разделить на 4 этапа.
I этап — период с момента поступления больного в стационар .
Первичная иммобилизация в остром периоде ничем не отличается от общепринятой методики.
При поступлении после рентгенографии производят анестезию места перелома 20—30 мл 2% раствора новокаина. Если перелом со смещением, то под местной анестезией проводят спицу через пяточную кость и налаживают скелетное вытяжение на стандартной шине.
При переломах без смещения после анестезии накладывают заднюю глубокую гипсовую лонгету до средней трети бедра, конечность укладывают в возвышенном положении. Иммобилизация гипсовой лонгетой может быть произведена и при стабильных переломах без укорочения после одномоментного устранения угловых и ротационных смещений.
Очень важно, чтобы ранний посттравматический отек полностью прошел. Если циркулярную повязку накладывают на отечную ногу, то через несколько дней неизбежно теряется плотность ее подгонки, между кожей голени и гипсом появляется пустота и отломки смещаются.
Недопустимо наложение циркулярной гипсовой повязки непосредственно после травмы. Нарастающий отек и гематома могут вызвать сдавление и некроз мягких тканей.
При переломах без смещения первичная иммобилизация проводится в течение 3—14 дней, при переломах со смещением — от 2 до 4 нед.
II этап — фиксация перелома циркулярной гипсовой повязкой .
1. Циркулярная гипсовая повязка с каблуком. На ногу от пальцев до нижней трети бедра надевают тонкий хлопчатобумажный чулок промышленного образца. Под среднюю треть бедра устанавливают упор и осуществляют продольную тягу за спицу со скобой с помощью ассистента или груза с силой, исключающей образование угла, открытого кпереди. Больному рекомендуют полностью расслабить мышцы голени и бедра, этому же способствует полусогнутое до 130—140° положение колена. Затем накладывают глубокую заднюю гипсовую лонгету толщиной в 8—10 слоев от конца пальцев до уровня бугристости большеберцовой кости. Спереди края лонгеты должны перекрыться. Повязку укрепляют циркулярными турами 2—3 гипсовых бинтов средней величины. При переломах нижней и средней третей голени верхний край повязки спереди заканчивается у нижнего полюса надколенника и полого спускается по бокам кзади до уровня бугристости большеберцовой кости, позволяя полный объем движений в коленном суставе.
До застывания гипса необходимо удерживать стопу под углом 90°, тщательно отмоделировать повязку над сводом стопы, областью- мыщелков большеберцовой кости и головки малоберцовой, областью лодыжек, передневнутренней поверхности большеберцовой кости. В верхней и средней третях голени повязку моделируют таким образом, чтобы ее поперечный срез приблизился по форме к треугольнику. Для этого нужно убрать упор из-под бедра, выпрямить колено и прижать влажную еще повязку к поверхности стола, поглаживая ладонями передние внутреннюю и наружную поверхности повязки на уровне верхней и средней третей; задняя поверхность повязки станет уплощенной. Такое моделирование создает большую ротационную стабильность. При переломах верхней трети голени повязку наращивают проксимально циркулярными турами гипсового бинта до уровня верхнего полюса надколенника (коленный сустав согут под углом 170°). Положение отломков контролируется рентгенологически. Затем удаляют скобу и спицу и к повязке пригипсовывают каблук с точкой опоры чуть кпереди от продольной оси большеберцовой кости. Когда гипс подсохнет, через 1—2 сут верхний край повязки, наложенной на голень, моделируют.
При лечении скелетным вытяжением часто не удается полностью устранить вальгусные деформации только тягой по оси. Целесообразность использования боковой тяги пелотом сомнительна, так как постоянное локальное давление может привести к некрозу мягких тканей. Можно рекомендовать одномоментную коррекцию оставшихся угловых смещений в момент наложения гипсовой повязки. После этого производят рентгенографию; повязка сохнет в течение 2 сут. В эти дни больной привыкает к вертикальному положению, сидит, свесив ноги, при отсутствии головокружения начинает ходить с костылями, не наступая на сломанную ногу.
Как только гипсовая повязка полностью высохнет, больному рекомендуют ходить при помощи двух костылей с дозированной нагрузкой на ногу. Величина нагрузки контролируется самим больным: он должен ориентироваться на болевые ощущения. Нагрузку увеличивают постепенно до болевого синдрома.
Через 3—5 дней ходьбы с нагрузкой следует сделать контрольную рентгенографию для выявления возможных вторичных смещений. Если появилось угловое смещение, то его можно исправить в этой же гипсовой повязке. Для этого гипс рассекают поперечно на уровне перелома на 3А периметра со стороны, куда открыт угол. Производят коррекцию деформации и в образовавшуюся щель вставляют гипсовый клин. Дополнительно повязку укрепляют циркулярными турами одного гипсового бинта. Повторяют рентгенографический контроль. После суточного перерыва осевая нагрузка возобновляется. Больного можно выписать из стационара сразу после наложения циркулярной гипсовой повязки с каблуком, если есть уверенность в том, что он самостоятельно выполнит нагрузочный режим. Пациент приходит на осмотр через неделю с контрольными рентгенограммами. В противном случае лучше обучить больного навыками ходьбы в стационаре.
При низких метафизарных и эпиметафизарных переломах циркулярная повязка с каблуком остается на весь период иммобилизации, в среднем до 2,5 мес со дня травмы. При прочих переломах повязку заменяют на «гильзу».
2. Циркулярная гипсовая повязка «гильза». На ногу надевают чулок и устанавливают подбедренный упор, как описано ранее. Пятка опирается на стол. На стопу от основания пальцев до уровня на 3—4 см выше суставной щели голеностопного сустава накладывают цинк-желатиновую повязку толщиной в 3—5 слоев мягкого марлевого бинта и в течение нескольких минут ей дают подсохнуть. Раскатывают гипсовую лонгету в форме усеченного конуса длиной от верхушки наружной лодыжки до нижнего полюса надколенника. На нижней узкой стороне лонгеты делают Т-образный разрез и накладывают ее на переднюю поверхность диафиза голени. Спереди край повязки (горизонтальная часть Т-образного разреза) располагается на 1,0—1,5 см выше уровня щели голеностопного сустава. Из боковых частей лонгеты формируют плотно прилегающие к лодыжкам накладки. Задний край повязки по уровню соответствует переднему. Лонгету фиксируют циркулярными турами 2—3 гипсовых бинтов средней величины. На область голеностопного сустава накладывают 8-образую повязку из мягкого марлевого бинта для точного моделирования нижнего края повязки по форме лодыжек и высыхания гипса в таком положении. Через 1—2 сут мягкий бинт снимают.
Гипсовая повязка «гильза» позволяет полный объем движений в коленном и голеностопном суставах. Эластичная цинк-желатиновая повязка, практически не затрудняя движений голеностопного сустава, сдерживает отек стопы. Кроме того, склеиваясь с гипсом, такая повязка в некоторой мере увеличивает стабильность положения «гильзы» на диафизе голени. При отсутствии пасты Уна эта часть повязки может быть выполнена из эластичного наголеностопника промышленного образца.
III этап — наложение циркулярной повязки «гильза» и ходьба с полной нагрузкой на ногу.
Повязку накладывают после того, как больной начал ходить в циркулярной повязке с каблуком с полной нагрузкой, не испытывая при этом болей в месте перелома. Такой навык больные приобретают обычно ко 2-му месяцу со дня травмы. Смена повязки возможна как в стационаре, так и в амбулаторных условиях. После снятия гипса проводится клинико-рентгенологический контроль сращения и положения отломков. Обычно к этому моменту патологической подвижности в месте перелома уже нет. Если выявляется ограниченная тугая подвижность, то после наложения «гильзы» следует повторить рентгенографию для оценки оси голени. При наличии выраженной безболезненной подвижности в месте перелома необходимо решать вопрос об оперативном лечении. Ходьбу с полной нагрузкой на ногу возобновляют через 1—2 дня, т. е. после высыхания повязки. Первые дни больному рекомендуют ходить осторожно, даже с костылями, чтобы дать возможность голеностопному суставу адаптироваться к внезапно возвращенной подвижности. После приобретения достаточных навыков и уверенности больные могут начать приступать на пятку и носок.
При косых, винтообразных и оскольчатых закрытых переломах иммобилизация продолжается в среднем до 2,5 мес со дня травмы. Сроки увеличивают на 2—3 нед при поперечных и открытых переломах, а также в случае, если при смене гипсовой повязки в месте перелома определялась подвижность и если больной длительное время ходил с костылями, не полностью нагружая ногу. Иммобилизация прекращается по достижении клинического сращения перелома: отсутствие патологической подвижности и болей при осевой и угловых нагрузках. На рентгенограммах линия перелома еще прослеживается. В целом при использовании повязки «гильза» врач не ограничен в сроках иммобилизации боязнью развития контрактур суставов. Больным она доставляет гораздо меньше неудобств, они могут ходить в обычной обуви. Чрезмерно затягивать иммобилизацию не рекомендуется, так как повязка, жестко ограничивая мышцы голени, препятствует окончательному восстановлению их массы и силы, не позволяет полностью разработать движения в голеностопном суставе.
В ряде случаев повязку «гильза» можно наложить сразу после периода первичной иммобилизации, минуя циркулярную гипсовую повязку с каблуком: при переломах верхней и средней третей без смещения, трещинах, стабильных изолированных переломах большеберцовой кости. Обычно 2-й период иммобилизации необходим. Исключение движений голеностопного сустава и, следовательно, движений мышц и сухожилий в зоне перелома создает большой комфорт, уменьшает болевые ощущения и больной может быстрее достигуть полной нагрузки на ногу при ходьбе.
IV этап — период окончательной реабилитации .
После снятия гипса проводится клинико-рентгенологический контроль. Если иммобилизация проведена без смены гипсовой повязки, то после ее снятия реабилитационные мероприятия направлены в основном на разработку движений в голеностопном суставе. Больным рекомендуют перейти на ходьбу при помощи костылей на 1—2 нед для адаптации сустава к подвижности, нагрузку на ногу при этом следует сохранить. Проводятся активная лечебная гимнастика, массаж, физиопроцедуры.
После прекращения иммобилизации «гильзой» объем движений голеностопного сустава составляет 70—80% от объема движений сустава интактной конечности. Больные могут ходить без дополнительной внешней опоры, часть из них практически не хромает и по сути не нуждается в какой-либо специальной реабилитации. Лица умственного, легкого физического труда и учащиеся иногда могут быть сразу выписаны на работу. У других больных реабилитация направлена прежде всего на восстановление силы мышц голени.
Функциональный метод лечения перелома голени укороченной гипсовой повязкой высокоэффективен и позволяет добиться выздоровления в среднем за 5 мес. Функциональная активность не препятствует, а, наоборот, способствует консолидации перелома. Ранняя осевая нагрузка, активные движения в коленном суставе улучшают кровообращение, практически исключают атрофию мышц и остеопороз, стойкие контрактуры суставов. Окончательная реабилитация не вызывает затруднений. Позднее введение осевой нагрузки, наоборот, ухудшает функциональные результаты.
Оперативное лечение
Показания для операции при переломах голени следующие: 1) консервативно невправимые переломы; 2) двойные переломы большеберцовой кости с большим смещением; 3) интерпозиция тканей; 4) опасность нарушения целости кожи костными отломками, сдавление периферических нервов и кровеносных сосудов; 5) открытые переломы.
Операцию при переломах обеих костей голени надо проводить только на большеберцовой кости, так как при восстановлении ее целости малоберцовая кость, как правило, срастается. Оперативное вправление отломков без дополнительной их фиксации на современном этапе недопустимо.
При диафизарных переломах голени в отличие от диафизарных переломов других локализаций остеосинтез большеберцовой кости с успехом можно выполнять всеми существующими в настоящее время фиксаторами: экстрамедуллярными (винты, болты, пластины), интрамедуллярными (стержни, штифты), в неочаговыми аппаратами (Илизарова, Калнберза, Волкова—Оганесяна и др.). Этому способствуют простота оперативных доступов и относительная легкость вправления костных отломков благодаря отсутствию мышечного слоя на передневнутренней поверхности большеберцовой кости. В литературе существует много мнений, доказывающих преимущество одного вида остеосинтеза перед другим. Спор этот беспредметный, поскольку при правильно проведенном остеосинтезе и отсутствии послеоперационных осложнений все методы позволяют восстановить нормальную функцию голени не ранее 4—5 мес. Результаты лечения зависят не только от метода остеосинтеза, но и от профессиональных навыков и умения врача.
Преимущество надо отдавать тому виду остеосинтеза, который, во-первых, является менее травматичным, а также удобным для больного в послеоперационном периоде; во-вторых, дает возможность оставить больного в послеоперационном периоде без внешней гипсовой фиксации, начать раннюю нагрузку на конечность и обеспечить движения в крупных суставах.
Остеосинтез большеберцовой кости металлическими винтами или болтами удобен при винтообразных переломах с длинной линией излома. Метод прост, позволяет достигнуть хорошего сопоставления костных отломков и неподвижности их. В послеоперационном периоде следует накладывать гипсовую повязку на голень на срок не менее 2 мес.
Остеосинтез большеберцовой кости пластинкой можно применять при всех видах переломов. Лучше пользоваться прочной металлической пластинкой на 8—12 винтах. Такой вид остеосинтеза не требует гипсовой повязки. Пластинки надо фиксировать на наружной поверхности большеберцовой кости, где имеется мышечный слой. Укладывать массивные пластинки по внутренней поверхности большеберцовой кости проще, но опасно из-за возможности развития некроза кожи. Интрамедуллярный остеосинтез большеберцовой кости стержнем типа Богданова нецелесообразен даже при поперечных переломах, так как он требует полноценной гипсовой иммобилизации на весь период срастания перелома.
Прочность фиксации перелома зависит от диаметра интрамедуллярно введенного штифта. Рассверливание костномозгового канала дает возможность применить более прочные штифты, которые обеспечивают хорошую фиксацию отломков и не требуют в послеоперационном периоде дополнительной фиксации. Рассверливание следует производить при локализации перелома дистальнее или проксимальнее суженной части костномозгового канала большеберцовой кости. При остеосинтезе большеберцовой кости прочную фиксацию можно обеспечить штифтами диаметром 9—12 мм.
Остеосинтез большеберцовой кости может быть выполнен после открытой и закрытой репозиции. При закрытой репозиции штифты вводят в костномозговой канал через проксимальный метафиз, не обнажая место перелома. Преимущество его перед открытым методом в сохранении периостальных тканей у концов отломка, меньшей опасности инфицирования перелома, меньших травматичности и кровопотери.
Массивный металлический штифт вводят в костномозговой канал большеберцовой кости, как при открытой, так и при закрытой репозиции, антеградно.
Разрез кожи около 4 см производят по передней поверхности голени над местом перелома большеберцовой кости. После обнажения отломков через операционную рану сверлами расширяют костномозговой канал до необходимого размера. Затем ногу сгибают в коленном суставе под углом 90°, поставив стопу на операционный стол, и производят разрез кожи от середины надколенника до проксимального эпифиза большеберцовой кости по внутреннему краю собственной связки надколенника. Далее разрезом длиной около 2 см вскрывают фиброзную капсулу коленного сустава (синовиальную оболочку повреждать не следует). При этом на эпифизе большеберцовой кости можно пальпировать внесуставную площадку, являющуюся местом введения штифта.
При закрытой репозиции отломков через проксимальный метафиз вводят иаправитель диаметром 3—4 мм, продвигают его в костномозговой канал дистального отломка и по нему под контролем рентгенографии вводят штифт.
Компрессионно-дистракционный остеосинтез голени может быть применен при любом характере перелома большеберцовой кости. Голень, как никакой другой сегмент, по своему анатомическому строению удобна для лечения компрессионно-дистракционными аппаратами. К чрескостному остеосинтезу голени следует прибегать в том случае, если неэффективны консервативные методы. Компрессионно-дистракционные аппараты применяют с целью надежной фиксации большеберцовой кости и репозиции отломков. К достоинствам метода следует отнести малую травматичность по сравнению с погружным остеосинтезом, а к недостаткам — неудобство нахождения больного в быту с громоздким аппаратом. Хорошая фиксация отломков голени может быть обеспечена аппаратом на 4 кольцах, причем через каждое кольцо или полукольцо должно быть проведено не менее 2 спиц. Два кольца должны быть расположены в проксимальном и 2 — в дистальном отломках. При винтообразных или косых переломах с длинной плоскостью излома можно применять встречно-боковую компрессию спицами с упорной площадкой или штыкообразно изогнутыми. Натяжение спиц, закрепленных в кольцах, плотно сдавливает костные отломки по плоскостям излома. Непременные условия лечения переломов голени компрессионно-дистракционным методом — ходьба с нагрузкой и движения в коленном и голеностопном суставах, так как они способствуют восстановлению кровоснабжения.
Лечение изолированных переломов диафиза большеберцовой кости имеет определенные особенности. Это объясняется тем, что неповрежденная малоберцовая кость затрудняет репозицию перело379 ма при наличии смещения отломков болыпеберцовой кости, а при отсутствии смещения является «распоркой», препятствующей сопоставлению костных отломков и срастанию их.
Изолированные переломы болыпеберцовой кости, особенно поперечные (даже без смещения), довольно часто не срастаются, поэтому в подобных случаях целесообразно оперативное вмешательство. Лечение гипсовыми повязками или постоянным вытяжением проводится по тому же принципу, что и при переломе обеих костей голени. Лечение изолированного перелома диафиза малоберцовой кости не представляет трудностей, так как переломы малоберцовой кости со смещением и без смещения не нарушают функции и, как правило, всегда срастаются. Смещение костных отломков всегда бывает незначительным, главным образом в сторону, так как неповрежденная болыпеберцовая кость является «распоркой» и препятствует смещению отломков по длине. Первые 2—5 дней следует ограничить ходьбу, а после ликвидации болевого синдрома можно ходить с нагрузкой на ногу без внешней фиксации.
Переломы головки малоберцовой кости могут сопровождаться повреждением малоберцового нерва. Обычно повреждение нерва вызвано ушибом его и подлежит консервативному лечению. В случае полного повреждения нерва показано сшивание его. Малоберцовый нерв трудно восстанавливается даже после оперативного вмешательства. Результатом повреждения нерва является отвисание стопы. При необратимой потере функции малоберцового нерва следует производить ортопедические операции на стопе.
Открытые повреждения диафиза голени
Из всех открытых диафизарных переломов костей подобные переломы голени стоят на первом месте. На.долю голени приходится 35% от всех диафизарных открытых переломов. Наиболее опасны из-за возможности гнойных осложнений открытые переломы нижней трети голени.
Ведущее значение в лечении пострадавших с открытыми переломами голени придают заживлению раны мягких тканей, поскольку это означает ликвидацию опасности инфекции. Поэтому в практической работе надо ориентироваться не на анатомический тип переломов, а на степень и характер повреждения мягких тканей.
Различают 4 вида ран при открытых переломах:
1) раны с малой зоной повреждения, края которых можно ушить без натяжения;
2) раны со средней зоной повреждения, отслоением мягких тканей, когда для закрытия отломков требуются послабляющие разрезы;
3) размозженные раны с большой зоной повреждения и обширным отслоением мягких тканей, лечение которых невозможно без пересадки кожи;
4) раны с массивными повреждениями мягких тканей, магистральных сосудов, нервов, угрожающие жизнеспособности конечности, травматические ампутации.
Такая дифференцировка ран позволяет определить тактику и объем лечебных мероприятий и правильно оценить результаты лечения.
Первичная хирургическая обработка состоит в удалении из раны нежизнеспособных тканей, инородных тел и загрязнений. Иссечение ушибленных и нежизнеспособных тканей производят постепенно до дна раны, а для очищения раневой поверхности применяют вакуумпирование.
При ранах с малой зоной повреждения в момент первичной хирургической обработки остеосинтез производить нецелесообразно, так как эти раны обычно заживают первичным натяжением, а любая операция остеосинтеза вызывает дополнительную травму, что может способствовать развитию нагноения. Таким больным при поступлении фиксируют перелом гипсовой повязкой или скелетным вытяжением в зависимости от положения костных отломков. После заживления раны показания к лечению перелома такие же, как и при закрытом переломе. При ранах со средней зоной повреждения мягких тканей после репозиции отломки следует фиксировать компрессионно-дистракционным аппаратом, причем фиксирующие спицы проводят вдали от раны с целью профилактики нагноения мягких тканей вокруг спиц. Аппарат дает возможность прочно фиксировать костные отломки, производить активные движения в крупных суставах, что способствует улучшению кровообращения, позволяет оставить рану открытой для динамического контроля.
При ранах с большой зоной повреждения мягких тканей целесообразно накладывать стержневой аппарат внешней фиксации для временной стабилизации отломков. После заживления раны возможен перемонтаж аппарата.
После обработки раны, репозиции и фиксации отломков тактика лечения сводится к следующему. Последовательно сшивают поврежденные нервы, сухожилия, послойно — мягкие ткани. При ранах с малой зоной повреждения это удается сравнительно легко; при ранах со средней зоной повреждения необходима пластика местными тканями с помощью послабляющих разрезов. Послабляющие «лампасные» разрезы на голени делают с латеральной стороны, после чего выкроенный кожно-фасциальный лоскут перемещают и закрывают им оголенные костные отломки, а образовавшийся дефект кожи закрывают расщепленным лоскутом кожи. С успехом можно пользоваться также многочисленными мелкими послабляющими разрезами (насечками) через всю толщу кожи, располагая их в шахматном порядке по окружности раны. Это позволяет ослабить натяжение кожных краев, предупреждает формирование избыточной гематомы и уменьшает посттравматический отек в области перелома. При ранах с большой зоной повреждения и обширным отлоением мягких тканей приходится прибегать к более сложным пластическим операциям.
Обширные кожные дефекты требуют пересадки формалинизированной кожи, которая также предотвращает плазмопотерю, обладает антисептическими свойствами и способствует росту грануляций. При ранах с массивными повреждениями мягких тканей и травматических ампутациях надо произвести первичную хирургическую обработку, оставив рану незашитой, хорошо дренировать ее марлевыми салфетками.
Травматология и ортопедия
Под редакцией члена-корр. РАМН
Ю. Г. Шапошникова